Plattenepithelkarzinom der Haut
Das Plattenepithelkarzinom der Haut ist ein bösartiger Tumor, der örtlich zerstörend wächst, aber nicht häufig Tochtergeschwülste bildet (Metastasen). Das Plattenepithelkarzinom ist nach dem Basalzellkarzinom der zweithäufigste Hauttumor und wird mit diesem auch als „weißer Hautkrebs“ bezeichnet. Der wichtigste Grund für ein Auftreten ist chronische UV-Belastung über Jahre hinweg insbesondere bei sonnenlichtempfindlichen Personen. Vorstufen sind die sogenannten aktinischen Keratosen. Dies sind raue Stellen, die vermehrt an lichtbelasteter Haut, vor allem an Kopfhaut und im Gesicht entstehen.
Untersuchungen zeigen, dass wahrscheinlich bei ca. fünf Prozent aller aktinischen Keratosen eine Umwandlung in Plattenepithelkarzinome stattfindet. Bei immungeschwächten Patienten (z. B. nach einer Transplantation oder bei Autoimmunerkrankungen) ist das Risiko deutlich höher.
Das Durchschnittsalter liegt derzeit bei 70 Jahren. Männer sind häufiger betroffen als Frauen. Eine Metastasierung entwickelt sich fast immer örtlich auf dem Lymphweg, sind insgesamt aber selten und werden vor allem bei großen Tumoren beobachtet.
Diagnostik
Die Diagnose wird in aller Regel klinisch gestellt. Notwendig ist die feingewebliche Sicherung je nach Größe des Tumors und therapeutischem Ansatz durch Inzisionsbiopsie, Exzisionsbiopsie oder therapeutische Exzision.
Neben der klinischen Untersuchung des Lymphabstromgebietes ist bei Plattenepithelkarzinomen ab einer Tumordicke von > 2 mm eine Ausbreitungsdiagnostik in Form einer Ultraschalluntersuchung der örtlichen Lymphknoten zum Ausschluss einer Lymphknotenmetastasierung ratsam. Bei großen Karzinomen ist eine weitere Diagnostik mittels CT bzw. MRT notwendig.
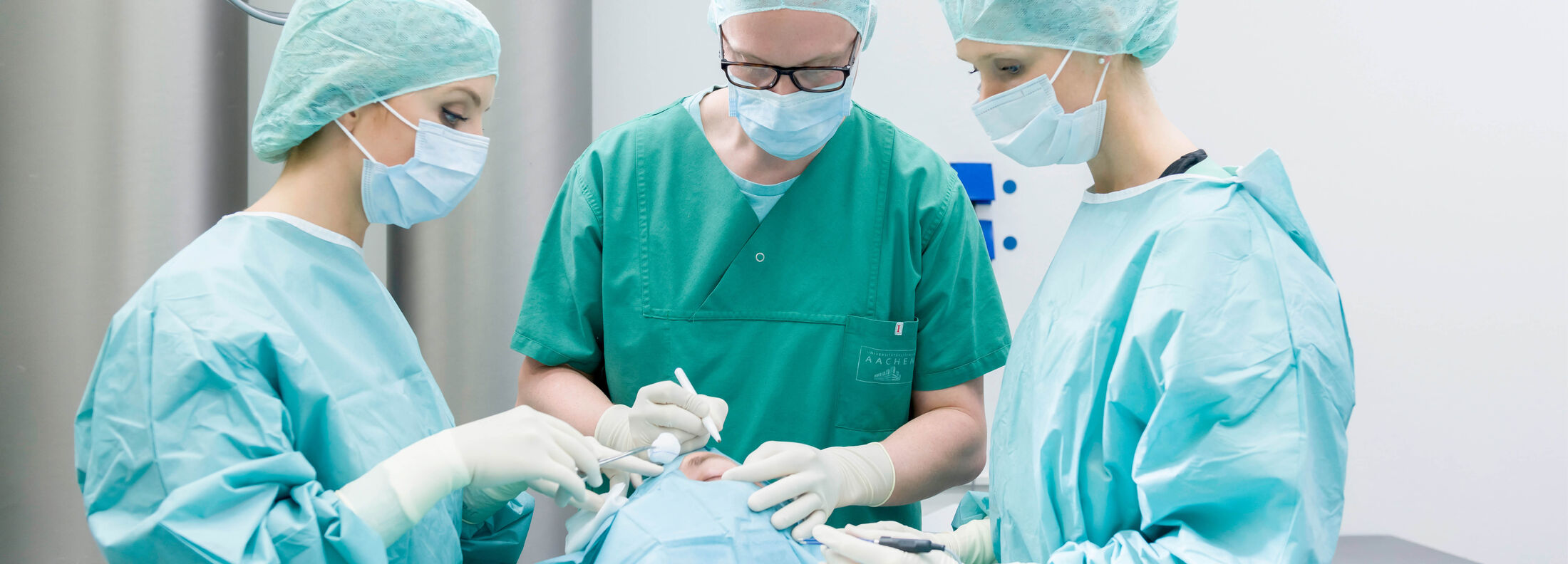
Therapie
Die Therapie richtet sich nach der Ausbreitung und Größe des Tumors (z.B. an vielen Stellen gleichzeitig) und nach dem feingeweblichen Typ des Tumors. Die vollständige operative Entfernung mit feingeweblicher Randschnittkontrolle der Schnittränder stellt die Therapie der ersten Wahl dar, sofern diese medizinisch vertretbar und nicht mit erheblichen Beeinträchtigungen verbunden ist.
Liegt eine Invasion des Tumorgewebes in tiefere Strukturen wie Knorpel, Skelettmuskel oder Knochen vor, müssen unter Umständen aufwändigere Wiederherstellungsmaßnahmen erfolgen.
Weitere Behandlungen wie Bestrahlung oder die Operation von Lymphknoten hängen von zahlreichen Einflussfaktoren ab, die im Einzelfall entschieden werden sollten.
Besondere beim Vorliegen einer flächenhaften Ausbreitung ist auch der Einsatz operativer und zerstörender Verfahren ohne feingewebliche Kontrolle erlaubt. Hierzu gehören die Kürettage, die Behandlung mit flüssigem Stickstoff (Kryotherapie), die photodynamische Therapie, Lasertherapien und die horizontale Exzision. Bei immunsupprimierten Patienten ist besondere Vorsicht geboten, da bei diesen auch unscheinbare Tumoren zu rascher Progredienz und Tiefeninfiltration neigen
Strahlentherapie
Die Strahlentherapie stellt bei nicht-operablen Tumoren eine gute Therapiealternative dar. Die Entscheidung zu einer Strahlentherapie wird dabei in aller Regel interdisziplinär zwischen der Strahlenklinik und Dermatologie in Abhängigkeit von Tumortyp und Patientenverfassung getroffen.
Nachsorge
Die Nachsorge erfolgt in Anpassung an das Risiko und Stadium. Bei Tumoren mit niedrigem Risiko werden halbjährliche Nachsorgeuntersuchungen bis zum 5. postoperativen Jahr durchgeführt.
Die Nachsorgeuntersuchungen sind vorwiegend klinische Untersuchungen zur Beurteilung des örtlichen Befundes. Eine Sonographie der örtlichen Lymphknoten wird bei unklarem oder schwierig zu erhebendem Tastbefund durchgeführt.
Bei Tumoren mit hohem Metastasierungsrisiko und Patienten unter Immunsuppression erfolgen in den ersten zwei Jahren alle drei Monate klinische Untersuchungen gegebenenfalls mit Ultraschalluntersuchung der örtlichen Lymphknoten. Anschließend erfolgen bis zum 3. Jahr halbjährliche klinische Kontrollen.